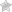Причины и симптомы оссификации мышцы
травма
Привести к оссификации мышцы может и незначительная, но повторяющаяся травматизация — например, трение внутренней стороной бедер о седло. К другим возможным причинам травматического оссифицирующего миозита следует отнести переломы, операции и ожоги.
Еще одной причиной оссификации мышц может быть редкое унаследованное расстройство под названием оссифицирующая прогрессирующая фибродисплазия. Это состояние характеризуется прогрессирующим фиброзом и оссификацией мышц, сухожилий, фасций и связок. Со временем фибродисплазия становится причиной инвалидности и смерти пациента.
Оссифицирующий миозит является одним из осложнений параплегии (слабость или паралич нижней части тела) или квадриплегии (слабость или паралич всех конечностей).
В большинстве случаев сильные ушибы или гематомы проходят в течение нескольких недель. Но если травма стала причиной оссификации мышц, то подвижность пострадавшего участка будет ухудшаться практически с первого дня.
К другим симптомам оссификации мышцы относятся:
— отечность;
— повышение температуры в области травмы;
— образование комка в области гематомы;
— сильная боль;
— лихорадка (редко).
Симптомы оссифицирующей прогрессирующей фибродисплазии включают:
— появление уплотнение неясного происхождения на шее, спине и плечах (до 10 лет) или в любом другом месте после 10 лет;
— беспричинные отеки мягких тканей головы, не реагирующие на стандартную терапию;
— на месте уплотнений могут развиваться оссификации – небольшие участки костных тканей.
В прошлом эти образования и наросты путали с раком и пытались их удалить, что приводило к более бурному разрастанию костных тканей.
Физиотерапевтические методы
Рост косточки можно предотвратить при помощи физиотерапевтических процедур. В стационаре для лечения вальгусной деформации применяют:
- Электрофорез с кальцием. Под воздействием электрического поля нанесенные на прокладки электродов препараты кальция проникают в ткани, накапливаются и затем распределяются по организму, что способствует снижению воспаления и укреплению костной структуры.
- Фонофорез с гидрокортизоном, при котором введение препарата в организм происходит при помощи ультразвуковых волн. Гидрокортизон устраняет боли в суставах, обладает выраженным противовоспалительным действием, применяется при лечении связанных с вальгусной деформацией заболеваний (идиопатической подагры, рассеянного склероза и др.).
- Озокерито-парафиновые аппликации (лечение теплом), которые снижают воспаление, устраняют боль и способствуют регенерации тканей.
В домашних условиях применяются:
- лечебные ванночки;
- массаж;
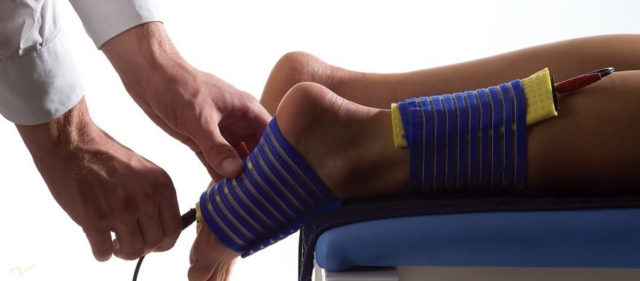 Электрофорез позволяет доставить препарат непосредственно к месту воспаления без применения уколов.
Электрофорез позволяет доставить препарат непосредственно к месту воспаления без применения уколов.
Как предупредить рост косточки на ноге
Особое внимание нужно уделить женской обуви на шпильке. Желательно, чтобы каблук был не больше 5—7 см
На случай долговременного пребывания на каблуке рекомендуется взять сменную обувь.
Главное правило для профилактики возникновения шишки на большом пальце — это ношение удобной обуви. Это подразумевает не только комфорт, но и качество изготовленного материала, ширина подошвы, чтобы предотвратить сдавливание ноги. К общим правилам профилактики относится контролирование веса, активное времяпрепровождение, своевременное обращение за помощью к специалисту в случае подозрения на ухудшение работы эндокринной системы, а также плоскостопия.
Что можно предпринять самостоятельно
Но врач не сможет вылечить вашу болезнь, если вы сами активно не включитесь в процесс лечения. Кроме назначенных врачом процедур стоит самостоятельно позаботиться о состоянии ног.
С чего начать:
- Используйте ортопедический бандаж, с помощью которого вы сможете закрепить косточку. Его можно использовать как днём, так и ночью. Сейчас довольно много вариантов таких приспособлений. Они отличаются как по цене, так и по качеству, способу фиксации, материалу. Но задача у них одна – держать сустав в ровном положении, не дать косточке выпячиваться.
- Есть специальные стельки, которые размещаются в обуви, и нога будет на протяжении дня расслабляться, массажироваться. Стельки помогают ступне принять хорошее положение, что благоприятно влияет не только на мышцы, но и на кости, суставы.
- Делайте массаж. Он не только поможет расслабить ноги, но и укрепит мышцы, которые фиксируют сустав. Крепкие мышцы – залог того, что косточка не сможет деформироваться.
- Лечебные упражнения. Их задача укрепить мышцы и суставы. Пусть они станут привычными для вашего образа жизни, и тогда вы сможете победить болезнь.
- Лишние килограммы. Не забудьте о своём весе. Он – злейший враг наших ног. Каждый килограмм – это нагрузка на ноги. Начните процесс похудения уже сегодня, не откладывая до какого-то понедельника.
Терапевтические мероприятия
Вальгусную деформацию первого пальца стопы лечат при помощи симптоматического и хирургического метода лечения. Консервативный способ не приводит к избавлению от видимых проявлений, но останавливает дальнейшее развитие патологии. Устранение симптомов и коррекция стопы с помощью изделий медицинского назначения позволяет поддерживать состояние плюснефалангового сустава на одном уровне.
Оперативное лечение устраняет дефект и возвращает ступне прежний вид. У человека исчезает потребность в специализированной обуви, силиконовых корректорах для разделения пальцев ног. Появляется возможность носить открытую обувь и не стесняться обезображенных ног.
Консервативное лечение
Лечение без операции носит преимущественно симптоматический характер. При появлении боли ортопед назначает анальгезирующие средства (Анальгин, Баралгин) или нестероидные противовоспалительные препараты (Кетопрофен, Диклофенак) для устранения болевого синдрома. Медикаментозные средства применяются не только в форме таблеток, при местном воздействии мазями или гелями (Быструмгель, Найз, Долобене), терапевтический эффект усиливается.
Подагрические приступы в анамнезе потребуют назначения Колхицина в первые часы после появления сильной боли, или Индометацина, который применяется при непереносимости первого препарата. При наличии инфекционного фактора лечение дополняют антибиотиками (Азитромицин Цефалексин). При неэффективности вышеописанных мер, в больной сустав вводятся глюкокортикостероиды (Преднизолон, Гидрокортизон) для борьбы с воспалением и отеком.
Коррекция стопы ортопедическими изделиями
Остановить процесс роста косточки около большого пальца, возможно только при постоянном применении ортопедических стелек. Главная причина патологии (плоскостопие) лечится коррекцией сводов стопы медицинскими изделиями. Стелька сконструировала так, чтобы поддерживать стопу в осевших местах, возвращая ей физиологические изгибы, и разгружать ногу, принимая основную часть нагрузки на себя.
Подбором правильной стельки занимается врач после детального обследования стопы человека. С учетом степени и формы плоскостопия рекомендуется ортопедическое изделие, которое не только остановит рост «шишки», но и избавит от боли и усталости во время передвижения.
Современные ортопедические компании предлагают широкий выбор стелек. Для поперечного плоскостопия на стельке должен присутствовать выраженный метатарзальный валик, который осуществляет поддержку поперечного свода стопы. Учитывая тип плоскостопия (статического или динамического) можно выбрать мягкие (ORTO Mix, Тривес СТ-111) или жесткие (ORTO Concept, Тривес СТ-105к) стельки в зависимости от материала, из которых изготовлена ортопедическая конструкция.
Для предотвращения натирания поверхности косточки в обуви используются силиконовые разделители для пальцев ног или бурсопротекторы, защищающие разрастание с внешней стороны. Для возвращения пальца в физиологическое состояние, в состоянии покоя (во время сна или отдыха) надевается специальный ортез, который отодвигает палец и фиксирует его в правильном положении. Противопоказанием для такого способа лечения является боль при отодвигании пальца при статическом плоскостопии, когда появляется окостенение суставов стопы.
Улучшить состояние ступней поможет хождение по ортопедическому коврику босыми ногами, перекатывание ногой бутылки или массажного валика.
Хирургическая терапия
Оперативное лечение заключается в удалении нароста на большом пальце. Иссечение проводится через небольшой разрез в области «шишки», при необходимости хирурги проводят реконструкцию большого пальца и метатарзальной кости.
Реабилитация после операции занимает около двух месяцев. Все это время оперированная нога должна находиться в специальном бандаже или обуви с негнущейся подошвой. Через полтора месяца после операции доктор назначает ортопедические стельки, носить которые придется ежедневно, чтобы не вернулось состояние косточки на ноге.
Профилактика остеопороза
Чтобы предупредить развитие остеопороза, достаточно выполнять комплекс простых требований. Но следовать таким требованиям необходимо в течение всей жизни.
Прежде всего, это — сбалансированное питание. Главным источником кальция для организма служат молочные продукты, особенно твердый сыр — он содержит 800 мг кальция на 100 г продукта. Хорошим источником кальция может служить фасоль — 130 мг на 100 г продукта, крупы: овсяная и гречневая, а также петрушка и соя, содержащие достаточно большое количества кальция. Особое внимание стоит обратить на рыбу, которая, помимо кальция, содержит фосфор. Морская капуста содержит большое количество витамина D.
А вот с солью важно не переборщить, так как излишек соли способствует выведению кальция из организма. Неблагоприятен также кофеин, вреден с точки зрения риска возникновения остеопороза алкоголь. В случае если кальцийсодержащие продукты питания не удовлетворяют потребности в этом элементе, можно принимать добавки кальция (лучше в соединении с витамином D, отвечающим за усвояемость кальция). Но и здесь важно не переусердствовать: избыток тоже может навредить, поэтому, прежде чем принимать таблетки, непременно необходимо посоветоваться с врачом.
Другое важное требование — наличие разумных физических нагрузок. Однако, внимание: занятия спортом могут быть лишь профилактикой, но не лечением, так как больным остеопорозом некоторые упражнения противопоказаны.
Для укрепления скелета полезны такие виды физической нагрузки, как тай-чи, йога, быстрая ходьба, гольф, танцы, пеший туризм, теннис (настольный теннис), силовые тренировки. Прекрасно подойдут для любого возраста упражнения на свежем воздухе: в этом случае, кроме физической нагрузки, на вас — и против остеопороза — работает витамин D. Обязательно обсудите программу занятий с врачом. И будьте терпеливы. Вы не заметите особых изменений в результатах исследования плотности костной ткани, проведенного через неделю после начала тренировок. Скелет изменяется медленно — но все-таки изменяется.
Кларк Оруэлл (Перевод из журнала Science Daily)

Метки: боль, вес, врач, кальций, климакс, кость, менопауза, остеопороз, перелом, рост, сыр,
Развитие болезни
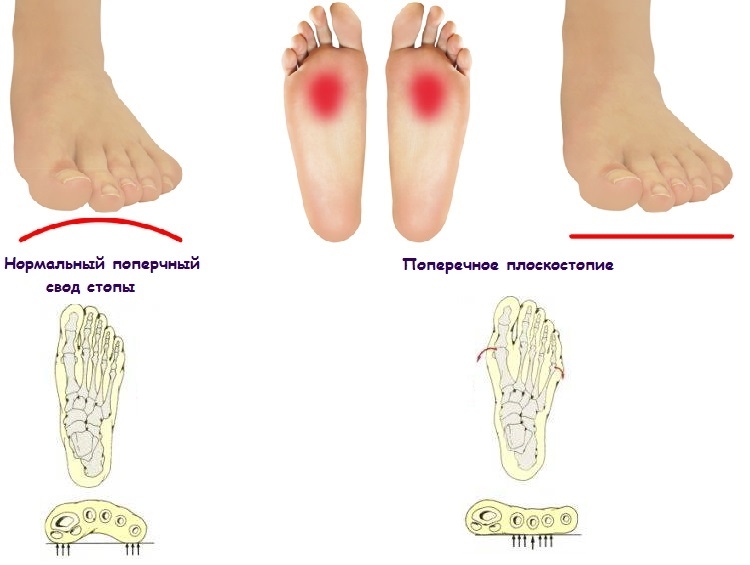
Поперечный и продольный своды ступни поддерживают баланс и нормальную походку человека. В результате действия различных причин неравномерно распределяется нагрузка, из-за чего происходит отклонение головок плюсны от нормы и, как следствие, растет косточка. Это также приводит к появлению натоптышей и мозолей, которые дают о себе знать чувством боли и жжения. В дополнение растущая шишка проявляет себя воспалением, припухлостью, покраснениями и потертостью кожи, что свидетельствует о первой степени вальгусного деформирования.
Если не начать лечение, болезнь будет прогрессировать. Размеры шишки достигают средних величин. Если большой палец наклонен на 20°, а следующий чуть приподнят, это признаки второй степени. Третья и четвертая характеризуются отклонением свыше 30°. Искривления наблюдаются на всех пальцах, а сама косточка большая по размерам. На подошве можно заметить разрастание грубых мозолей
При попытке их удаления в домашних условиях нужно соблюдать осторожность, поскольку повышен риск занесения инфекции.
3 Классификация
Поперечное плоскостопие и халюс вальгус по-разному классифицируют в зависимости от выраженности патологических изменений.
HVA — угол отклонения большого пальца (в норме до 15 градусов). IMA — угол между 1-й и 2-й плюсневыми костями (в норме 8-10 градусов)
По степени (иногда именуются как стадии) деформации переднего отдела стопы (определяется по рентгенологическим данным) выделяют следующие:
- первой (слабовыраженное) — HVA не превышает 30 градусов, а IMA находится в пределах 9-12 градусов;
- второй (умеренно выраженное) — HVA достигает 40 градусов, а IMA увеличивается до 13-16 градусов;
- третьей (резко выраженное) — HVA составляет свыше 40 градусов, а IMA увеличивается до 16 градусов и более.
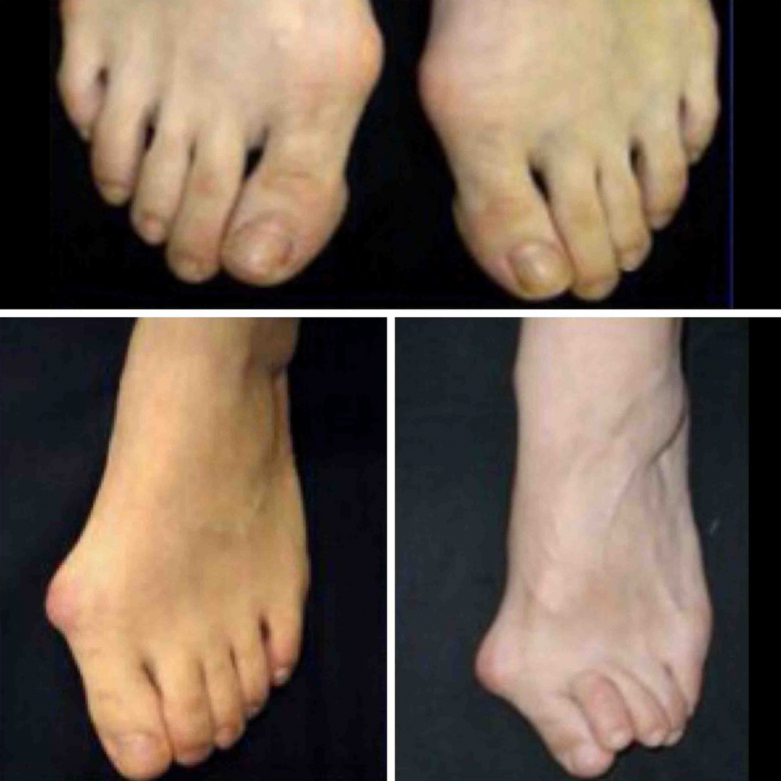
Степени вальгусной деформации: 1-я (верхняя картинка), 2-я (нижняя картинка слева), 3-я (нижняя картинка справа)
Поперечное плоскостопие по форме деформации переднего отдела стопы бывает следующей:
- Нефиксированная («мягкая» стопа) — поперечная распластанность стопы устраняется полностью, а большой палец выводится без труда в нормальное положение с помощью ручной коррекции.
- Фиксированная («ригидная» стопа) — попытка уменьшения поперечника стопы и выведению большого пальца в нормальное положение с помощью ручной коррекции не дает положительных результатов.
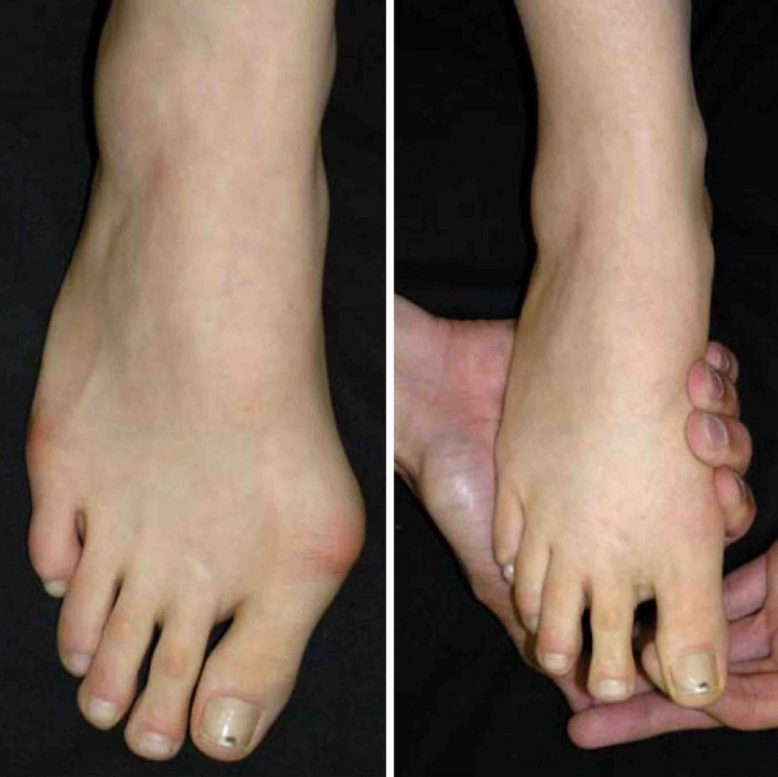
Нефиксированная форма. Слева — стопа до коррекции деформации. Справа — стопа после ручной коррекции
Самостоятельно лечить в домашних условиях это заболевание и тем более прибегать к народным средствам крайне не рекомендуется. Следует обратиться к ортопеду.
Фиксированная форма. Слева — стопа до коррекции деформации. Справа — стопа при попытке ручной коррекции
Поперечное плоскостопие разделяется в зависимости от расположения деформации на одностороннюю и двухстороннюю.
2 Как развивается заболевание
Чтобы лучше понять как развивается заболевание, стоит рассмотреть, из каких же костей состоит стопа.
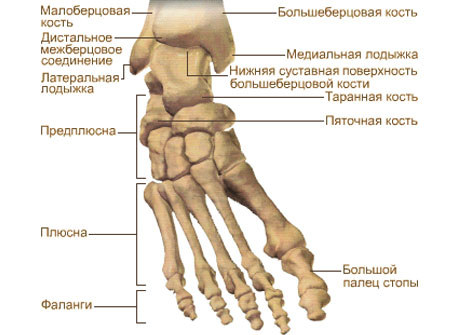
Кости стопы. Вид сверху
Следует помнить, что поперечное плоскостопие это прогрессирующее заболевание. Поэтому если пациент не выполняет рекомендации врача, то будет продолжать расти косточка на ноге у большого пальца с другими вытекающими последствиями.
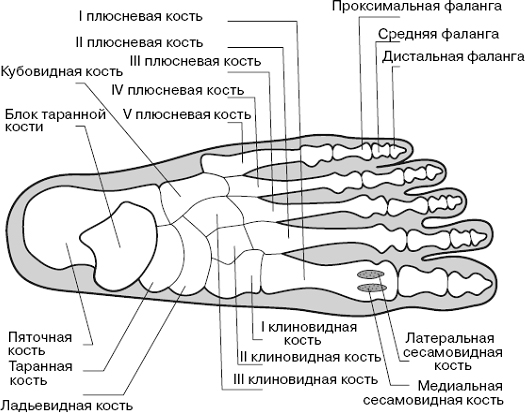
Кости стопы. Вид снизу
В норме сесамовидные кости заключены в сухожилия обеих головок короткого сгибателя, а сухожилие длинного сгибателя большого пальца прочно фиксировано между ними (так называемый «гамак»).
«Гамак» первой плюсневой кости: 1 — сухожилие мыщцы, приводящая большой палец; 2 — сухожилие длинного сгибателя большого пальца; 3 — сухожилие мыщцы, отводящая большой палец; 4 — сухожилия обеих головок короткого сгибателя большого пальца
В процессе развития этой патологии основным элементом является распластывание переднего отдела стопы (т. е. расхождение в горизонтальной плоскости плюсневых костей). Наиболее часто оно происходит за счет отклонения внутрь 1-й плюсневой кости, иногда в сочетании с отклонением наружу 5-й плюсневой кости.
Прогрессирование отклонения внутрь 1-й плюсневой кости ведет к подвывиху и вывиху сесамовидных костей. Последние смещаются в область 1-го межплюсневого промежутка. Это ведет к смещению наружу сухожилий, которые находятся в комплексе с сесамовидными костями. В итоге происходит разобщение головки 1-й плюсневой кости со своим «гамаком».
В результате разгибатели и сгибатели большого пальца приобретают дополнительно несвойственную им функцию абдукторов (то есть отведения), приводя к внутреннему отклонению большого пальца (халюс вальгус), что ведет к появлению шишки или косточки возле него.
В результате взаимодействия сил нагрузки на первую кость плюсны и реакции опоры, возникает момент силы, который способствует внутреннему повороту 1-й плюсневой кости и большого пальца. Вследствие этого, а также подвывиха и вывиха в плюсне-сесамовидном сочленении, формируется значительное уменьшение опорной функции головки 1-й плюсневой кости. Это ведет к резкому увеличению нагрузки на головки 2-й и 3-й плюсневых костей с развитием на подошве стопы болезненных омозолелостей (так называемые натоптыши).
Натоптыши
Головка 1-й плюсневой кости, выступающая внутрь, подвергается постоянному давлению со стороны обуви. В результате чего по ее внутреннему краю возникает и постепенно увеличивается в размерах костно-хрящевой экзостоз (разрастание кости из постепенно окостеневающей хрящевой ткани), а над ним – воспаляющаяся часто суставная сумка (хроническая форма бурсита).
Аналогичные изменения иногда наблюдаются и в области головки 5-й кости плюсны, что объясняется ее значительным отклонением наружу. Мизинец при этом отклоняется внутрь. В зарубежной литературе вышеописанная патология получила название «бурсит портного».
При поперечном плоскостопии повышение нагрузки на головки средних костей плюсны создает чрезмерное постоянное давление на сухожилия сгибателей 2-го и 3-го пальцев. Это вызывает рефлекторное сокращение соответствующих мышц и ведет к развитию молоткообразной деформации пальцев. Еще одной причиной развития данного дефекта является вытеснение средних пальцев большим пальцем стопы, который отклоняется наружу.
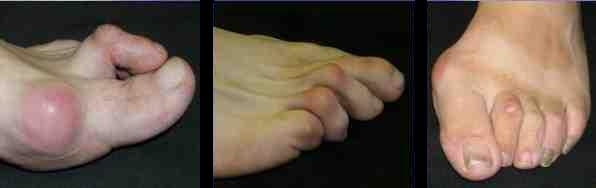
Молоткообразные пальцы
Эта специфическая деформация характеризуется сгибанием в проксимальном межфаланговом суставе и разгибанием в плюснефаланговом суставе. Иногда дополнительно присоединяется разгибательное или сгибательное положение в дистальном межфаланговом суставе.
По мере того как прогрессирует болезнь, формируются стойкие суставные контрактуры молоткообразных пальцев, а на их тыльной поверхности развиваются болезненные омозолелости от давления обувью. В дальнейшем может сформироваться вывих пальца к тылу («когтистый» палец), а развитие остеоартроза в деформированных суставах усиливает болевой синдром.
«Когтистый» палец
Таким образом поперечное плоскостопие является многокомпонентной деформацией переднего отдела стопы. Важнейшими элементами последней, кроме поперечной распластанности, являются дислокация сесамовидных костей плюснефалангового сустава и избыточный внутренний поворот 1-й плюсневой кости.
В большинстве случаев следствием поперечного плоскостопия являются отклонения большого пальца наружу и/или мизинца внутрь, молоткообразная деформация средних пальцев ноги.
Почему растет косточка на ноге
Большой палец ноги образуют две составляющие: кости фаланги и плюсневая кость. В норме у здорового человека место сочленения плюсны и фаланги едва заметно. Но при возникновении деформации стопы угол между костями увеличивается, сустав выпирает наружу, образуя непривлекательный вырост, именуемый «косточкой».
Факторы, способствующие вальгусной деформации стопы:
- Наследственность. Учеными доказано, что у женщин, по материнской линии имеющих проблемы со стопами, вероятность образования «косточки» в 5 раз выше, чем у женщин с неотягощенной генетикой;
- Неудобная, узкая обувь на высоком каблуке. При ходьбе в таких туфлях или сапогах неправильно распределяется нагрузка на связки и мышцы, в следствие чего они атрофируются, проседают своды, уплощается стопа;
- Избыточный вес создает дополнительную нагрузку на стопы, нагружает мышцы, приводит к вальгусной деформации;
- Заболевания суставов, хрящевой ткани, делающие невозможным нормальное функционирование связочного аппарата
Анатомическая справка: В норме на здоровой стопе имеются поперечный и продольный своды. Продольный очерчивает внутренний край стопы, а поперечный проходит под основанием пальцев ноги. Являясь своеобразными природными амортизаторами, своды делают походку плавной, смягчают тряску.
Если женщина носит узкие туфли на «шпильке», стопа долгое время находится в физиологически неправильном положении.
Происходят изменения, кости, суставы, связки ослабевают и не могут выполнять свои функции. На ноге вырастет уродливая «шишка».
Операция на косточке и неизлечимые костные мозоли
По данным ACFAOM приведенные выше народные средства для лечения косточки должны помочь в большинстве легких случаев и случаев средней тяжести. Операция требуется только в крайне тяжелых случаях. Операция — это последнее возможное средство. Она может быть необходимо в случаях, когда костную мозоль долгое время не лечили или пациент отказался переходить на другую обувь (например, удобная для его суставов обувь кажется ему крайне несимпатичной), или же неправильно использовал специальные вкладыши от косточки.
- Иногда может потребоваться хирургическое вмешательство для того, чтобы удалить рубцовую ткань, которая ограничивает движение большого пальца. В большинстве случаев дегенеративного суставного заболевания и запущенной косточки назначается операция.
- К рискам относятся неблагоприятное воздействие на суставы и дорсифлексия стопы, значительно ограничивающая подвижность.
- Прежде чем переходит к крайним мерам, проконсультируйтесь со специалистом и подберите ортопедические стельки. Также во многих ортопедическим магазинах продается специальный инструмент, который располагается между пальцами для того, чтобы фиксировать палец в прямом положении.
- Чем раньше вы начнете лечение, тем выше ваши шансы на полное восстановление с минимальным использованием лекарственных препаратов.
- Помните, в большинстве случае косточка сама по себе не исчезает.
Лечение косточки на большом пальце
Начальная стадия болезни предполагает принятие корректирующих мер в домашних условиях. Консервативное лечение помогает снизить боль, усталость, предотвратить дальнейшую деформацию суставов.
Лечение вальгусной деформации стопы без операции
1. При необходимости больному рекомендуется снизить массу тела, дабы уменьшить нагрузку на стопы.
2. Ежедневным средством борьбы с изменениями в стопах становится массаж. Его делают, сидя на стуле.
Массируемую ногу кладут в вытянутом положении на другой стул, стопу слегка приподнимают, подложив под нее валик из ткани. Массаж делают согнутыми пальцами, тыльной стороной.
Начинают от голеностопа, постепенно поднимаясь по направлению тока лимфы к колену. Мышцы растирают, поглаживают ладонями, постукивают, пощипывают.
Затем массируют стопу по направлению от пальцев к пяткам.
3. В привычку должно войти выполнения комплекса лечебных гимнастических упражнений:
- Хождение на наружных краях стоп – 15-20 минут в день;
- Катать пальцами мячик, поджимать и разгибать пальцы стоп;
- В положении лежа крутить стопами вправо-влево, поджимать и расслаблять стопы;
- Поднимать пальцами ног какие-либо предметы – карандаши, кусочки ткани, мелкие игрушки;
- Вода обладает расслабляющим эффектом, полезно ходить по речному или морскому дну с мелкой галькой, перекатывать камешки пальцами. Если такой возможности нет, можно сделать ванночку для ног с речной галькой.
Посмотрите еще вот этот комплекс упражнений от косточки на большом пальце, который показывает Маргарита Левченко.
При установленной деформации рекомендовано ношение специальной ортопедической обуви. На время сна между первым и вторым пальцами стопы закладывают валики из ткани, чтобы сустав находился в правильном положении.
Народное лечение шишки на большом пальце ноги
Нетрадиционная медицина предлагает рецепты с использованием трав и подручных средств для снятия болевого синдрома и уменьшения воспаления в суставе.
- 10 мл йодного раствора смешивают с пятью таблетками ацетилсалициловой кислоты. Спустя сутки готовым лекарством смазывают косточки на ногах перед сном, надевают поверх теплые шерстяные носки. Курс лечения составляет 3-4 недели.
- Ноги распаривают в горячей воде, смазывают камфорным маслом, втирая его в кожу, а затем – йодом. Процедуру проводят один раз в день, курс составляет 4 недели.
- Свежие листья лопуха смачивают скипидаром, а затем используют как компресс на больную ногу. Оборачивать листьями следует не только больной сустав, но и часть ноги до колена. Поверх листьев кладут слой полиэтилена, а затем – укутывают ногу шерстяной тканью. Лечение занимает 3-4 месяца. Вместо лопуха можно использовать листья мать – и- мачехи.
- Кусочки размягченного прополиса на ночь прикладывают к «шишкам» и фиксируют повязкой из бинта.
Читайте еще на блоге:
Ортопедические фиксаторы-накладки на большой палец

Для того, чтобы вернуть сустав в исходное положение и «приучить» связки и мышцы держать его, используются различного рода фиксаторы.
Примером такого приспособления служит вальгусная шина. В основе ее действия – мягкая фиксация сустава в таком анатомическом положении, в каком он должен быть изначально.
Стопа получает подвижность лишь в той степени, в какой она предусмотрена шиной. Налаживается кровообращение, за счет чего исчезает болевой синдром.
Накладка для большого пальца позволяет регулировать угол его отведения и предпринимать корректирующие меры.
Многочисленные отзывы в интернете и СМИ свидетельствуют об эффективности лечения косточки на ноге с помощью вальгусной шины, нога не болит, исчезает дискомфорт, сустав обретает былую подвижность.
Однако медики подчеркивают, что корректирующие меры в обязательном порядке должны сочетаться с лечебной гимнастикой и укреплением мышц и связок.
1 Почему возникает
Существует множество теорий, объясняющих происхождение развития поперечной плоскостопии у человека. На сегодняшний день доктора считают, что это заболевание развивается под действием множества факторов (полиэтиологическая теория). Согласно последней существуют следующие факторы:
- предрасполагающие — анатомические, конституциональные (врожденная слабость связочного и сухожильного аппарата стопы, усугубляющаяся с возрастом) и опорные особенности стопы;
- производящие — статические и динамические перегрузки (длительное нахождение на ногах и особенности походки приводят к ослаблению мышечного аппарата, что в конечном итоге приводит к изменениям мышц и связок стопы), использование нерациональной обуви.
Поэтому причины развития поперечной плоскостопии можно разделить на внешние и внутренние.
Это заболевание крайне редко встречается в качестве врожденной формы.
Внутренними причинами являются следующие:
- 1. наследственно-конституциональная предрасположенность;
- врожденная дисплазия костно-суставного аппарата стопы, наиболее вероятными признаками которой являются следующие:
- значительное удлинение или укорочение 1-й плюсневой кости;
- избыточная скошенность щели первого плюсне-клиновидного сустава;
- наличие дополнительных сесамовидных костей.
- 3. первичная слабость связочно-мышечного аппарата стопы.
К внешним причинам, которые способствуют развитию данного заболевания, относятся перегрузки, связанные с увеличением массы тела человека, с занятием спортом, профессией или ведением домашнего хозяйства, с ношением нерациональной обуви (с острым носом и на высоком каблуке) и др. Отрицательное воздействие последней настолько велико, что некоторые ученые даже рассматривают ее как основную причину формирования деформации.
Также регулярное ношение такой обуви приводит к резкому повышению нагрузки на головки плюсневых костей и благоприятно влияет на появление и прогрессирование деформации.
Кости плюсны удерживаются в правильном положении благодаря фасциям и подошвенному апоневрозу. Поэтому в первую очередь данное заболевание следует рассматривать с позиции проявления недостаточности связочного аппарата на фоне слабости мышц стопы и голени.
На одной из своих передач даже Елена Малышева призналась, что страдает этим недугом.